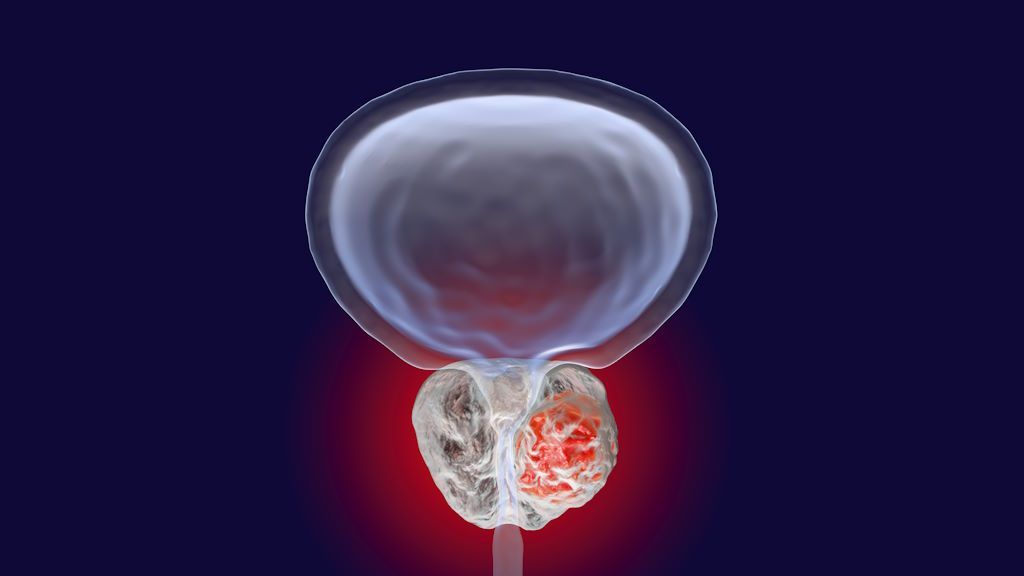
Estadificación del cáncer de próstata
¿Qué es la estadificación del cáncer de próstata?
La estadificación del cáncer de próstata es el proceso mediante el cual se determina la ubicación, extensión y agresividad del cáncer. Este proceso es un paso vital del diagnóstico y fundamental para establecer un plan de tratamiento personalizado que permita proporcionar un pronóstico más preciso al paciente.
La estadificación del cáncer no solo guía el tratamiento, sino que también es esencial para la comunicación clara y efectiva entre el equipo médico y el paciente.
Sistemas de estadificación del cáncer
El cáncer es el crecimiento descontrolado de células anormales en el cuerpo. Estas células a menudo forman un tumor y dicho tumor puede crecer hacia los tejidos y órganos que lo rodean. El sistema más común para la estadificación de un cáncer que es un tumor sólido es el sistema TNM. Existen otros sistemas de estadificación, especialmente en cánceres de la sangre y médula espinal -somo la leucemia-, en donde no existe la formación de tumores ni se esparcen de la misma forma; por lo tanto, utilizan otros sistemas para estadificar estos cánceres.
El sistema TNM para la estadificación del cáncer de próstata
El sistema TNM fue desarrollado por el Comité de la Unión Internacional Contra el Cáncer (UICC) y la American Joint Committee on Cancer (AJCC). Estas organizaciones colaboraron para establecer un sistema estandarizado que permitiera a los médicos y especialistas en cáncer describir de manera consistente la extensión y el grado de diseminación de diferentes tipos de cáncer.
Este sistema TNM clasifica el cáncer de próstata según tres factores principales:
Tumor (T): Indica el tamaño del tumor primario (original) y si ha crecido fuera de la próstata
Nódulos (N): Indica si el cáncer se ha diseminado a los ganglios linfáticos cercanos
Metástasis (M): Indica si el cáncer se ha diseminado, y en qué medida, a otras partes del cuerpo
En el sistema TNM se adicionan letras o números a cada una de estas categorías (letras) que ayudan a describir las características del cáncer sobre cada una de ellas. Los números más altos significan que el cáncer está más avanzado.
A continuación, explicamos lo que significa la combinación de letras y números en cada componente:
Tumor (T)
Indica el tamaño y/o extensión del tumor primario. Los números más altos generalmente indican un tumor más grande o con mayor invasión local.
TX: No es posible medir el tumor primario (original) o que no fue posible su análisis
T0: No hay evidencia (no es posible localizar) del tumor primario
T1: Tumor que clínicamente no es evidente, no es perceptible durante la exploración y no es visible en estudios de imagen
T1a: Tumor descubierto incidentalmente en menos del 5% del tejido resecado
T1b: Tumor descubierto incidentalmente en más del 5% del tejido resecado
T1c: Tumor identificado por biopsia, debida a un nivel elevado de antígeno prostático específico (APE), pero no palpable durante la exploración
T2: Tumor perceptible (palpable) y confinado a la próstata
T2a: Tumor que afecta a la mitad o menos de un solo lado (lóbulo) de la próstata
T2b: Tumor que afecta a más de la mitad de un lado (lóbulo) de la próstata, pero no a ambos lados
T2c: Tumor que afecta a ambos lados (lóbulos) de la próstata
T3: El tumor se ha extendido fuera de la capa que rodea la próstata (cápsula) pero no ha llegado a las estructuras cercanas
T3a: El tumor se ha extendido más allá de la capsula prostática pero no ha invadido las vesículas seminales
T3b: El tumor se ha extendido fuera de la capsula prostática y ha invadido las vesículas seminales
T4: El tumor ha invadido otros tejidos o estructuras adyacentes a la próstata y distintas de las vesículas seminales, como el esfínter uretral, el recto, la vejiga o la pared pélvica
Nódulos (N)
Indica si el cáncer se ha diseminado a los ganglios linfáticos cercanos.
NX: No es posible evaluar la presencia de cáncer en los ganglios linfáticos cercanos
N0: No se encontró cáncer en los ganglios linfáticos cercanos
N1: Se encontró el cáncer en uno o más ganglios linfáticos cercanos
Metástasis (M)
Indica si el cáncer se ha diseminado, y en qué medida, a otras partes del cuerpo.
M0: No se encontró metástasis (el cáncer no se ha propagado) en órganos distantes
M1: : Se encontró metástasis. El cáncer se ha propagado a otras estructuras -huesos- u órganos distantes del cuerpo
M1a: Metástasis en ganglios linfáticos distantes
M1b: Metástasis en los huesos (metástasis ósea)
M1c: Metástasis en otros órganos distantes, con o sin metástasis ósea
Ejemplo de clasificación TNM:
Supongamos las siguientes clasificaciones TNM para tres diferentes escenarios de pacientes con cáncer de próstata:
a) T2a N0 M0:
- T2a: El tumor está presente en menos de la mitad de un lado (lóbulo) de la próstata
- N0: No hay metástasis en los ganglios linfáticos cercanos
- M0: No hay metástasis en estructuras u órganos distantes
b) T3b N1 M0:
- T3b: El tumor se ha extendido fuera de la cápsula prostática y ha invadido las vesículas seminales
- N1: Hay presencia del cáncer en uno o más (metástasis) ganglios linfáticos cercanos
- M0: No hay metástasis en estructuras u órganos distantes
c) T4 N0 M1:
- T4: El tumor ha invadido estructuras adyacentes distintas de las vesículas seminales, como el recto o la vejiga
- N0: No hay metástasis en los ganglios linfáticos cercanos
- M1: Hay metástasis distante; por ejemplo, en los huesos
Etapas (estadios) del cáncer de próstata
Con base en los valores obtenidos por el sistema TNM se asigna una etapa (estadio) al cáncer detectado, con el propósito de determinar cuánto se ha diseminado desde su sitio original (que tan extensa es su propagación), guiar el tratamiento adecuado, evaluar el pronóstico del paciente y facilitar la comunicación entre los profesionales de la salud y el paciente.
A continuación, la descripción de las etapas del cáncer de próstata:
Etapa I: Cáncer localizado, generalmente pequeño y confinado al órgano de origen.
Etapa II: Cáncer localmente avanzado (más grande), pero no se ha diseminado a los ganglios linfáticos o tejidos cercanos (aún confinado al área de origen).
Etapa III: Cáncer que se ha diseminado más extensamente a los ganglios linfáticos o a estructuras cercanas.
Etapa IV: Cáncer avanzado que se ha diseminado (metástasis) a otras partes del cuerpo.
Agresividad del cáncer de próstata
Identificar el nivel de agresividad del cáncer de próstata es una parte fundamental de su estadificación, ya que permite personalizar el tratamiento, predecir el pronóstico y tomar decisiones informadas. Se emplea la escala de Gleason y los Grupos ISUP para evaluar la agresividad del tumor basado en la apariencia microscópica de las células cancerosas.
Conocer la agresividad del cáncer ayuda a evitar el sobretratamiento o sub-tratamiento, optimizando así los resultados clínicos y la calidad de vida del paciente.
Escala de Gleason y Grupos ISUP
La escala de Gleason es un sistema de clasificación utilizado para evaluar la agresividad del cáncer de próstata basándose en la apariencia microscópica de las células cancerosas. Fue desarrollada por el patólogo Dr. Donald Gleason en la década de 1960 y se convirtió en el estándar global para determinar el grado de agresividad del cáncer de próstata.
Al examinar bajo un microscopio las muestras de tejido prostático, obtenidas mediante la biopsia, el patólogo compara las células cancerosas con células prostáticas normales en términos de forma, tamaño y organización. Para realizar la comparación identifica dos patrones de células prostáticas: a) el patrón primario, que considera a las células más predominantes en la muestra y b) el patrón secundario, que corresponde al segundo grupo de células más predominantes en la muestra. Cada patrón es calificado (en una escala de 3 a 5) en función del grado de diferenciación celular con células prostáticas normales, según se describe a continuación:
3: Las células son moderadamente diferentes de las células normales.
4-5: Las células son muy diferentes de las normales y son más agresivas.
Se suman las puntuaciones asignadas a cada uno de los dos patrones más comunes en la muestra y se obtiene una puntuación final que varía de 6 a 10 (conocido como el grado de Gleason del tejido tumoral), siendo el cáncer con comportamiento menos agresivo el Gleason 6 y el cáncer con el comportamiento más agresivo Gleason 10.
Interpretación de la escala de Gleason
Como mencionamos, la puntuación total de Gleason se obtiene de la suma de las puntuaciones obtenidas para el patrón primario y el patrón secundario, de la muestra de tejido prostático, respecto a su grado de diferenciación celular con células prostáticas normales. A continuación, la interpretación de la sumatoria final o grado de Gleason:
Puntuación 6: Indica un cáncer de bajo grado, menos agresivo. Las células cancerosas se parecen bastante a las células normales y tienden a crecer y diseminarse lentamente.
Puntuación 7: Indica un cáncer de grado intermedio.
Consideraciones:
a) Si el patrón primario es 3 y el secundario es 4, la puntuación de Gleason será 7 (3+4), indicando un cáncer de grado intermedio en donde predominan las células menos agresivas.
b) Si el patrón primario es 4 y el secundario es 3, la puntuación de Gleason también será 7 (4+3), pero indica un cáncer más agresivo al ser el mayor número de células prostáticas que presentan diferencias.
Puntuaciones 8-10: Indican un cáncer de alto grado, más agresivo. Las células son muy anormales y tienden a crecer y diseminarse rápidamente.
Grupos ISUP
Desde su descubrimiento, la escala de Gleason fue una clasificación ampliamente utilizada y aceptada en la identificación del nivel de agresividad del cáncer de próstata; sin embargo, el interés científico por mejorar la categorización de la agresividad del cáncer con una evaluación más clara y precisa dio origen a que la Sociedad Internacional de Patología Urológica diseñara un sistema de agrupamiento pronóstico que correlacionara más estrechamente las variaciones en los patrones de las biopsias con el pronóstico del cáncer de próstata. A esta nueva clasificación se le conoce como Graduación ISUP (Sistema de graduación de la Sociedad Internacional de Patología Urológica).
A continuación, se describen los grupos ISUP:
Grupo 1 (Gleason ≤6): Indica cáncer de próstata bien diferenciado, lo que generalmente implica que las células cancerosas se parecen bastante a las células normales y tienden a crecer y diseminarse lentamente. Este grupo tiene el mejor pronóstico.
Grupo 2 (Gleason 3+4=7): Tumores moderadamente diferenciados, indicando un riesgo y agresividad mayor que el Grupo 1, pero aún manejable. El cáncer sigue teniendo un buen pronóstico en general.
Grupo 3 (Gleason 4+3=7): Aunque la puntuación total de Gleason es la misma que en el Grupo 2, la mayor proporción de células con patrón 4 en este grupo indica un tumor más agresivo y de peor pronóstico. Este grupo se asocia con una mayor probabilidad de progresión y podría requerir tratamientos más agresivos.
Grupo 4 (Gleason 8): Tumores pobremente diferenciados. Estos cánceres son más agresivos y tienen un mayor riesgo de diseminarse más allá de la próstata. Los pacientes con esta clasificación generalmente requieren tratamientos combinados que pueden incluir cirugía, radioterapia y/o terapia hormonal.
Grupo 5 (Gleason 9-10): Este grupo tiene los tumores más agresivos y pobremente diferenciados. Las células cancerosas en estos casos son muy anormales, crecen rápidamente y tienen un alto riesgo de metástasis. Los pacientes con una puntuación de Gleason de 9 a 10 suelen requerir enfoques terapéuticos intensivos y multidisciplinarios para manejar la enfermedad.
La adopción de estos grupos de grado ISUP ha sido fundamental en la gestión del cáncer de próstata, ya que proporcionan una clasificación más precisa y clínicamente relevante de la agresividad del tumor. La importancia de la clasificación ISUP radica en su capacidad para mejorar la precisión diagnóstica, optimizar el manejo clínico, personalizar los planes de tratamiento y facilitar la comunicación sobre el riesgo y las expectativas de resultado entre el médico y el paciente.
Antígeno Prostático Específico (APE)
El antígeno prostático específico (APE) es una proteína producida por las células epiteliales que se encuentran en el tejido al interior de la próstata y que se produce en un nivel o cantidad constante en forma continua. Se trata de un elemento que se utiliza como marcador órgano-específico, pero no cáncer específico; es decir, una sustancia que al producirse en mayor cantidad a la habitual refleja alguna alteración de la próstata, pero no necesariamente su elevación significa la presencia de cáncer, debido a que esta producción puede incrementarse por otras situaciones o enfermedades; por ejemplo, crecimiento benigno de la próstata, inflamación de la próstata (prostatitis), colocar una sonda por el pene, la misma revisión al tacto rectal durante la exploración, etc.
El análisis del APE deberá ser siempre orientado y asesorado por un médico especialista de preferencia en el área de la urología.
El resultado normal de APE varía con la edad en el hombre y el valor considerado como normal ha cambiado con el tiempo de tal manera que un valor de 3.5 ng/ml entre los 55 y 60 años puede ser considerado normal, así como un valor de menos de 2.5 ng/ml lo es para hombres menores de 50 años. Es importante señalar que, aun obteniendo dichos valores en el resultado del estudio, no necesariamente indica que no exista cáncer de próstata y esto es debido a que, en algunos tipos de cáncer, sobre todo los más agresivos, existe tal nivel de destrucción de los tejidos que producen el antígeno prostático que no se detecta en la sangre mediante este indicador y en consecuencia no determina la posibilidad de presencia de estos tumores. Por lo anterior, se podría no tener elevación de APE y estar ante la presencia de un cáncer agresivo de la próstata, el cual afortunadamente casi en el 100% de los casos es posible detectar mediante la exploración rectal (tacto rectal).
En términos exclusivos del antígeno prostático específico, podemos señalar que entre más elevado se encuentre el APE mayor es la posibilidad de tener cáncer de próstata.
Grupos de Riesgo del Cáncer de Próstata
Finalmente, basado en la combinación del sistema TNM, el Grupo ISUP y los niveles de APE, el cáncer de próstata se clasifica dentro de uno de los siguientes grupos de riesgo, diseñados por el Dr. Anthony V. D'Amico (oncólogo y radiólogo) en el año 1998:
1. Riesgo muy bajo
- APE menor de 10 ng/ml.
- Grado ISUP 1
- Tumor clasificado como Grupo de grado T1c (el tumor no es palpable, sin anomalías detectables en el examen digital rectal y se ha detectado por una elevación del APE)
2. Riesgo Bajo
- APE menor de 10 ng/ml.
- Grado ISUP 1
- Tumor clasificado como T1-T2a (el tumor está confinado a la próstata y es relativamente pequeño)
3. Riesgo Intermedio
- APE entre 10 y 20 ng/ml.
- Grado ISUP 2-3
- Tumor clasificado como T2b-T2c (el tumor ha crecido dentro de la próstata, pero no se ha extendido más allá de ella)
4. Riesgo Alto
- APE mayor de 20 ng/ml.
- Grado ISUP 4-5.
- Tumor clasificado como T3a o mayor (el tumor se ha extendido fuera de la próstata a tejidos cercanos, pero no a órganos distantes)
5. Riesgo Muy Alto
- Tumor que invade órganos adyacentes más allá de la cápsula prostática (como la vejiga o el recto), o
- Tumor que presenta múltiples factores de alto riesgo (por ejemplo, muy alta puntuación de Gleason/ISUP y niveles elevados de APE), o
- Tumor que se clasifica como T3b-T4, independientemente del grupo de grado ISUP y el nivel de PSA.
La determinación del grupo de riesgo es crucial para decidir el
tratamiento más adecuado.
Importancia de la Estadificación del cáncer de próstata
La estadificación del cáncer de próstata es un proceso crucial e integral que utiliza una combinación de evaluaciones clínicas, análisis de laboratorio y biopsias para determinar la ubicación, extensión y agresividad del cáncer en el cuerpo. Este procedimiento no solo ayuda a los médicos a diseñar planes de tratamiento personalizados, sino que también proporciona información valiosa sobre el pronóstico del paciente con cáncer de próstata.

LE COMPARTIMOS OTROS ARTÍCULOS DE INTERÉS
Tratamiento cáncer de próstata (1)
Para tratar a un paciente con cáncer de próstata, se tienen que tener en cuenta ciertos factores, unos están relacionados a las características propias del tumor (factores tumorales) y otros que están relacionados al paciente (factores del paciente).
Tratamiento cáncer de próstata (2)
Como se mencionó en el artículo anterior, “Tratamiento cáncer de próstata (1)”, en la determinación del tratamiento considerando las características propias del tumor, cuando el tumor invade estructuras adyacentes a la próstata